Диабетическая стопа (diabetic foot) — сборное понятие, объединяющее группу поздних осложнений сахарного диабета, при которых развиваются патологические изменения стоп больного в виде гнойно-некротических процессов, язв и костно-суставных поражений, возникающие на фоне специфических изменений периферических нервов, сосудов, кожи и мягких тканей, костей и суставов.
Причина — возникновение периферических нейротрофических нарушений и нарушений кровообращения в ногах, связанных с изменениями нервных окончаний (нейропатия) и кровеносных сосудов (ангиопатия). На стенках более крупных артерий могут появляться холестериновые бляшки. В результате уменьшается проходимость артерий для потока крови, что затрудняет кровоснабжение тканей.
Таким образом, ноги подвержены двум типам изменений:
- диабетическим изменениям мелких сосудов и нервных окончаний
- и изменениям, связанным с поражением не очень мелких сосудов из-за высокого уровня холестерина.
Симптомы "Диабетической стопы"
Первоначально проявляется потерей болевой и температурной чувствительности. Сопровождается ощущением холода в ногах, онемением (заметно, если потереть кожу на голенях и бедрах ладонью или губкой во время мытья) или жгучими болями в ногах (особенно при прикосновении ткани одежды и постельного белья), преимущественно ночью. Симптомы могут проявляться по отдельности или вместе. Могут сопровождаться атрофией мышц, сильными болями в голенях (в состоянии покоя, ночью), плохим заживлением царапин, ран (около одного-двух месяцев). При этом возможно образование язв, которые могут инфицироваться, после заживления остаются неисчезающие темные следы.
Поражение крупных кровеносных сосудов наиболее характерно для диабета второго типа. Такое явление называется макроангиопатией. Оно ведет к облитерирующему атеросклерозу нижних конечностей. К наиболее ранним его проявлениям относятся боли в голенях при ходьбе. В результате чего у больного вырабатывается своеобразная походка с характерной хромотой. На более поздней стадии прогрессирует атрофия мышц. Конечности становятся холодными, приобретают синюшный оттенок. Могут появляться незаживающие язвы (особенно при любых повреждениях кожных покровов: ожогов, обморожений, царапни, вросшего ногтя на пальце и др.), может развиться диабетическая гангрена. Гангрена сопровождается мучительной болью. Существуют различные виды диабетической гангрены: сухая, влажная и другие. В настоящее время единственный способ лечения гангрены — ампутация пораженного участка. Если пораженный участок не удалить, больной умрет от общего заражения крови.
Ангиопатия и нейропатия могут развиться достаточно быстро (от одного до десяти лет), если содержание глюкозы в крови постоянно очень высокое. Ускорить их появление могут артериальная гипертония и курение. При хорошо компенсированном диабете эти явления тоже возникнут, но в преклонном возрасте. Причиной их развития не обязательно будет диабет, скорее — возрастные изменения в организме.
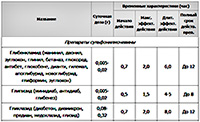
Ангиопатия развивается также при повышенном холестерине. Он реже повышен у больных диабетом первого типа и чаще — у больных диабетом второго типа. Холестерин откладывается на стенках кровеносных сосудов. Вначале он замедляет ток крови, а затем — закупоривает сосуды. Развивается атеросклероз. От курения эффект отложения холестерина почти такой же, как от высокого уровня глюкозы в крови. Поэтому нужно проверять показатель холестерина в крови один раз в год. Если уровень холестерина высок, необходима диета. Из рациона исключаются животные жиры, которых особенно много в сливочном масле, сале, сливках, жирных сортах сыра, икре и некоторых других продуктах. Для снижения холестерина используются препараты (липантил 200М, зокор, мевакор и другие).
Ангиопатия приводит также к повреждению суставов. Она ускоряет истирание хрящевой ткани, покрывающей суставы, отложение солей. Дли пожилых больных (семьдесят и более лет) опасность, проистекающая от ангиопатии и полинейропатии, сравнительно невелика. Обычно болезнь прогрессирует медленно, гангрена возникает не часто.
Иная ситуация у людей, находящихся в активном возрасте (от тридцати до шестидесяти лет). Болезнь, как правило, прогрессирует и через определенный срок может перейти на следующую, более тяжкую стадию. При этом в силу более долгого срока жизни и большей активности вероятность гангрены гораздо больше.
В настоящее время ангиопатия и полинейропатия даже на начальной стадии почти не лечатся. Основной способ борьбы — поддержание глюкозы на относительно невысоком уровне (не выше 8-9 ммоль/л). Тогда возможна регенерация мелких сосудов и нервов. Результатом этого будет исчезновение чувства онемения и жжения в ногах, улучшится процесс заживления. Поражения ног в равной степени возникают при диабете первого и второго типов. У диабетиков инсулинозависимых при неудовлетворительной компенсации инсулином и диетой осложнения развиваются быстро. У больного диабетом второго типа ситуация иная. Если сахароснижающие препараты не дают эффекта, возможна компенсация инсулином. При этом нельзя дожидаться появления осложнений — они уже не исчезнут. Нужно срочно переходить на инсулин (только по рекомендации врача).
Необходима регулярная (одни или два раза в год) проверка состояния ног. Проводится она, в зависимости от тяжести осложнения, у подиатра — специалиста по лечению стоп и сосудистого хирурга-ангиолога. Ангиолог, как и хороший эндокринолог, может судить о состоянии сосудов в ногах по биению пульса на щиколотке.
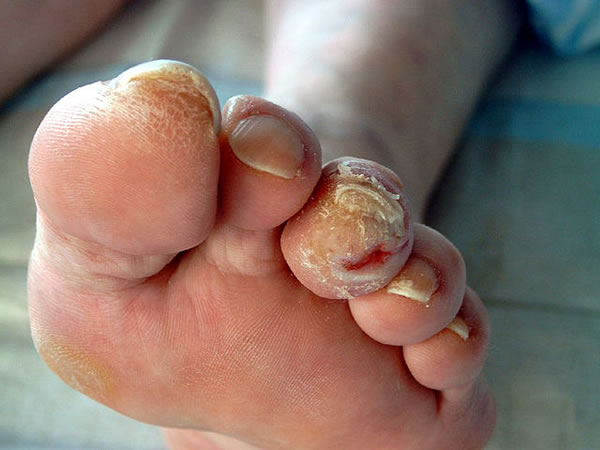 Особая проблема диабетических больных — стопа. Стопы у больных поражаются чаще, чем голени. Часто нарушается кровоснабжение стопы, и поражение быстро прогрессирует. Может завершиться ампутацией стопы. Из-за нейропатии и потери чувствительности трудно контролировать травмы (порезы, ссадины, расчесы, волдыри после ожогов) и инфекции стопы. Они могут оставаться незамеченными. При диабете стопы, межпальцевые промежутки и ногти часто поражают грибковые заболевания (микозы). Микозы могут вызывать деформации ногтей, их врастание в кожу. Ангиопатия и потеря чувствительности любое из этих поражений могут привести к развитию трофической язвы. Язва в свою очередь может перерасти в гангрену. Особо опасны скрытые язвы — под мозолями и ороговевшими областями. Они образуются часто в той части стопы, на которую при ходьбе приходится основной вес. Диабетик не видит своей стопы, а при плохой иннервации теряет чувствительность к боли. В результате язва может длительное время оставаться незамеченной.
Особая проблема диабетических больных — стопа. Стопы у больных поражаются чаще, чем голени. Часто нарушается кровоснабжение стопы, и поражение быстро прогрессирует. Может завершиться ампутацией стопы. Из-за нейропатии и потери чувствительности трудно контролировать травмы (порезы, ссадины, расчесы, волдыри после ожогов) и инфекции стопы. Они могут оставаться незамеченными. При диабете стопы, межпальцевые промежутки и ногти часто поражают грибковые заболевания (микозы). Микозы могут вызывать деформации ногтей, их врастание в кожу. Ангиопатия и потеря чувствительности любое из этих поражений могут привести к развитию трофической язвы. Язва в свою очередь может перерасти в гангрену. Особо опасны скрытые язвы — под мозолями и ороговевшими областями. Они образуются часто в той части стопы, на которую при ходьбе приходится основной вес. Диабетик не видит своей стопы, а при плохой иннервации теряет чувствительность к боли. В результате язва может длительное время оставаться незамеченной.
На ороговевших пятках часто образуются трещины. Если в них попадет инфекция, возможно образование гнойной язвы. Язвя может поражать глубокие ткани стопы, вплоть до сухожилий и костей.
Рекомендации больным
Основные рекомендации больным содержат ответы на следующие вопросы:
Что делать всегда?
- строго контролировать уровень глюкозы в крови, вовремя консультироваться у своего эндокринолога;
- отказаться от курения;
- носить хлопчатобумажные или шерстяные носки (не синтетические), свободную кожаную обувь;
- ежедневно проводить гимнастику для стоп, ходить не менее 2 часов;
- лечить у дерматолога грибковые поражения ногтей (потемнение, расслоение ногтя);
- не реже 1 раза в год (а при наличии изменений — 1 раз в месяц) обследоваться в отделении диабетической стопы.
Что делать каждым вечером?
- внимательно осмотреть стопы, используя зеркало для осмотра плохо доступных участков (при плохом зрении нужно воспользоваться помощью родных);
- вымыть ноги теплой (ни в коем случае не горячей) водой с детским мылом или слаборозовым раствором перманганата калия;
- тщательно высушить кожу личным полотенцем, особенно межпальцевые промежутки (промокать, а не тереть);
- смазать кожу смягчающим (витаминизированным, бактерицидным) кремом тонким слоем;
- межпальцевые промежутки обработать водкой;
- если нужно, очень аккуратно постричь ногти, оставляя их не очень короткими, состригая ноготь прямо (при плохом зрении самостоятельно стричь ногти запрещено).
Чего не делать?
- не ходить босиком, особенно на улице, в местах общего пользования;
- не парить ноги, не мыть их горячей водой;
- не пользоваться грелками;
- не делать солевых ванночек;
- не пользоваться мазевыми повязками без назначения врача;
- не применять средства для размягчения мозолей;
- не пользоваться чужими носками, обувью, не посещать общую баню;
- не подходить близко к открытому огню и нагревательным приборам;
- не обрабатывать ноги, не стричь ногти самостоятельно при плохом зрении;
- не заниматься самостоятельным лечением. Самостоятельно не лечить мозоли, потертости, натоптыши, гиперкератозы, трещины.
Когда обращаться к специалисту?
- при развитии вросшего ногтя;
- при ушибах, потертостях, ожогах;
- при потемнении пальцев, появлении болей в икрах при ходьбе и в покое;
- при потере чувствительности стоп;
- при ранах любого размера и любой причины;
- при язвах и нагноениях;
- когда подошел срок, назначенный врачом отделения диабетической стопы, или возникли любые вопросы, касающиеся стоп.